何美清
经颅彩色多普勒( TCD) 检测技术由挪威神经外科学家Rune Aaslid于1982 年创建,八十年代末由华扬和黄一宁教授引入我国。其不仅在诊断脑血管狭窄方面与CTA、MRA、DSA具有高度的一致性,还可观察 CT、MRI不能显示的一些病理、 生理现象,如脑血管的痉挛、动脉炎、颅内高压、脑血管储备能力、微栓子检测等,具有重要的临床价值,而且具有便携、经济、可重复性操作等优点。2011年我有幸作为访问学者在北大医院神经科进修学习一年,师从黄一宁教授。黄教授是国际知名脑血管病专家,在神经超声方面具有很深的造诣,因此我也得以有机会学习和认识TCD。
TCD微栓子监测是近年来发展起来的新技术,被认为是目前能活体实时观察栓子的唯一手段,被誉为神经科医生的眼睛,在脑卒中发病机制的研究中做出了不可磨灭的贡献。目前TCD不仅在治疗试验中用于评价抗血小板药物的疗效,其作为一种诊断手段也已应用于更广阔的领域,在这里与大家分享一下。
一、微栓子(MES)监测
(一)原理
微栓子颗粒较血流中红细胞体积大,当它在血流中通过时其超声信号较周围红细胞强,在蓝色多普勒血流背景信号上呈现出一个红色高强度信号,即MES。快速付里叶转换处理的 MES 有两种表达方式:出现在快速付里叶转换后多普勒频谱中的高信号和出现在快速付里叶转换前时间窗内的纺垂形信号。MES特点包括:短时程(<100 ms)、相对强度增高( 3 – 60 dB ),单方向出现在频谱基线一侧,随机出现在心动周期的任何部位,并有尖锐的噼叭声、乐音、鸟鸣或呻吟样声音。
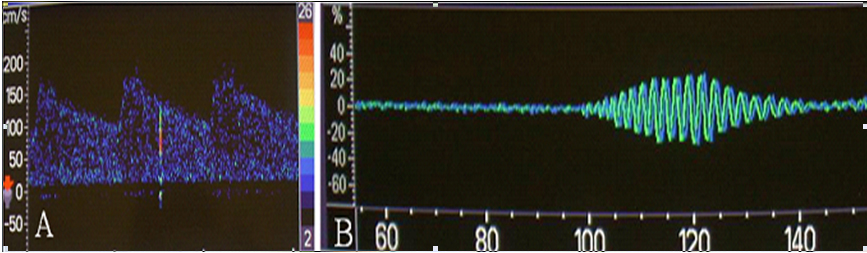
如图1 所示 (图1.TCD检测到的微栓子)
(二)方法
1、确定被检病人
需要进行MES 监测的病人通常是与缺血性卒中有关的一类疾病。从病因角度可以有以下几类疾病:①有潜在心脏源性栓塞疾病:房颤、瓣膜性心脏病、房间隔缺损等;②动脉-动脉栓塞源性疾病:颈内动脉狭窄、颈内动脉夹层动脉瘤、颈内动脉内膜剥脱术和颅内大动脉狭窄;③血管检查或介入治疗患者:脑血管造影、经皮血管内成型术等。
2、确定被检血管
从原则上来说任何一条颅内外血管都可以作为被检血管,但通常用来监测MES 的血管是颅内大动脉,尤其是MCA。选取哪一条颅内血管作为监测血管与所要检查的目的和栓子源位置有关。
(1)急性脑梗死或TIA 患者:检查目的是了解本次脑梗死是否有栓塞机制参与,因此,要选取与本次梗死相应血管。①MCA:适合MCA 区域梗死(顶颞叶皮层、放射冠、半卵圆中心、丘脑以外的基底节区梗死);临床症状符合MCA 区域缺血的TIA 表现,如短暂发作的上肢重于下肢的麻木无力或合并失语;一过性单眼黑矇,因为一侧单眼黑矇常提示同侧颈内动脉颅外段狭窄,微栓子有机会脱落至眼动脉,同样也有机会脱落至MCA。②PCA:适合PCA 供血区梗死(枕叶或颞叶后部);临床症状符合后循环缺血的TIA 表现如视野缺损,发作性头晕、眩晕或共济失调等。
(2)心脏栓子源者,有症状病人选择梗死侧MCA 或双侧MCA;无症状患者选择信号清楚的一侧MCA 或双侧MCA。
二、发泡实验(声学造影)诊断卵圆孔未闭(PFO)
(一)原理:卵圆孔是左右心房的先天通道,一般在出生后很快闭合。但是,将近30%的人可能终生卵圆孔不闭合。从逻辑上讲,卵圆孔未闭的后果是肺循环的物质可以不经过肺而直接进入体循环。这些物质可以是栓子,也可以是其他可能在正常情况下在肺部能够被吸收或发生化学反应的物质。不明原因的中风病人、有先兆的偏头痛、潜水减压病患者有着显著高的PFO的发病率 。PFO可通过经胸超声心动图和经食道超声心动图(TEE)诊断,后一种方法更准确但带有一定的创伤性,TCD 微栓子监测的应用为PFO提供了一项新的无创伤性、高敏感性、高特异性的检查方法,并且可以确实的反应PFO 对颅脑循环的影响。它的临床意义在于:1、确诊存在肺循环到体循环的直接通路,包括PFO 和肺直接通路。2、筛查需要继续行TEE 检查或MRI 检查的病人。
发泡实验又称声学造影,即通过制作激活盐水人为制造微小气栓,然后从肘静脉注射,同时用TCD 进行颅内微栓子检测。目前认为气栓从肘静脉到颅内循环的时间为5-10秒,一般不会超过20秒。因此如果不存在肺循环到体循环的直接通路,那么TCD 将在20 秒钟内探测不到气栓,20 秒钟以后可能会出现未被肺循环吸收干净的少量气栓。如果存在上述通路,则于20 秒以内颅脑循环会出现气栓,通过TCD 的栓子检测应该可以看到。Valsava 动作中右房压力升高,未闭的卵圆孔可以扩张达到最大,对于常规检测阴性的患者可以提高阳性率。一般认为,在TCD 的检测中栓子出现越多,则PFO 越大。
(二)操作方法
1、选肘正中静脉,留置通路,连接三通管。
2、固定TCD头架,监测双侧大脑中动脉,深度设置为50-60cm。
3、取10ml 注射器2 支,一支装有8-9 毫升盐水,另外一支为空针管。通过三通管将两支注射器相连;将盐水在两支注射器间来回推注,使气泡与盐水均匀混合,即为激活盐水。
4、将激活盐水注射器连于患者肘静脉的三通管,推注。
5、观察推注后20秒内TCD 屏幕信号变化,并及时记录或随机自动记录。
6、如阴性,嘱患者迅速吸气,屏气5 秒钟,再次推注激活盐水,并在推注后令患者迅速放松,观察20秒内TCD 屏幕的变化,并记录。
7、可以重复上述4-6 若干次。
8、拆卸通路和注射器,完成实验。
(图2. 发泡实验的操作)
(三)如何使用TCD 诊断PFO
原因不明的脑梗死,有易栓症的病人可以考虑做这一检查;此外,对于有先兆的偏头痛患者应该做这一检查,因为治疗有可能因此而改变。一旦有阳性发现,需要做如下考虑:1、首先考虑PFO,进一步作TEE 检查,排除有无房间隔动脉瘤(ASA)或其他心脏畸形,如果发现PFO 很大和或存在ASA,应该与心脏科医生研究下一步治疗(抗凝还是手术干预?)。2、如果PFO 不是很大,但是确实没有其他的病因学提示,应该着重检查易栓症,若存在,应该至少给予抗凝治疗;偏头痛的患者可以考虑手术闭合PFO。3、如果TEE 结果是阴性,重复TCD 检查,并且考虑心脏核磁和胸部CTA 检查。目的是提高PFO 的检出率并且排除肺部直接通路的可能。4、如果患者仅在Vasalva 动作中发现PFO,可以建议患者尽量避免该动作。
三、TCD在发作性眩晕患者中的应用
VA 严重狭窄或闭塞可分为无症状、TIA 和脑梗死三种。如果只有一侧VA 狭窄甚至闭塞,对侧VA 代偿良好或同侧颈外动脉与甲状颈干代偿良好时,不出现临床症状。狭窄斑块不稳定,碎片脱落形成栓子并向远端流动,造成远端血流动力学改变,出现后循环TIA,表现为发作性头晕、眩晕、走路不稳、眼球震颤等临床症状和体征。症状持续不缓解出现脑梗死,梗死部位发生于脑干、小脑、丘脑和枕叶。当VA 狭窄或闭塞造成下脑后下动脉闭塞时,出现延髓背外侧综合征主要表现为发作性眩晕、呕吐、眼球震颤、构音障碍、吞咽困难、共济失调等。以眩晕为主诉到神经科门诊或急诊就诊的患者不少,眩晕的原因很多,TCD 可以帮助识别其中与缺血有关的病人。
综上所述,TCD虽小,可功用不可小觑。在众多脑血管评估手段中,TCD以其便携、经济、安全、可重复性操作而独领风骚,以实时观察栓子而独占鳌头。北京协和医院神经科高山教授曾说:“TCD是神经科医生的眼睛”。让我们像对待自己的眼睛一样珍视TCD吧,它会带给你清澈透明的光景!
(注:部分内容摘自高山《经颅多普勒超声的诊断技术与临床应用》)